

Le Dr Mohamed Allaoui, neurochirurgien à la Polyclinique de Navarre à Pau, est spécialisé dans les interventions du rachis, dont les déformations de la colonne vertébrale. Il opère aussi les pathologies crâniennes, qu’elles soient d’origine tumorale, vasculaires ou traumatiques. Pour lui, la chirurgie mini-invasive représente un réel progrès, ainsi que le développement d’implants rachidiens innovants.
Je suis neurochirurgien à la Polyclinique de Navarre, à Pau, depuis fin 2016, après avoir exercé au CHU de Lille. Cette vocation est née alors que j’étais très jeune : elle date de ma visite d’un service de neurochirurgie et neuroradiologie, avec le collège, quand j’étais en 6e. J’avais lu le « Que sais-je ? » sur la neurochirurgie du Pr Jacques Philippon. J’ai suivi cette voie en entreprenant des études de médecine, de chirurgie puis de neurochirurgie. J’ai beaucoup voyagé lors de mon internat et de mon clinicat, et j’ai pu vérifier l’adage de l’un de mes professeurs qui disait : « En chirurgie, il y a des règles et des rites ». En d’autres termes, les règles essentielles à suivre en chirurgie sont différentes des habitudes de travail que l’on développe avec l’expérience et qui, parfois, sont à interroger… Voyager m’a fait découvrir d’autres techniques, d’autres manières de faire d’équipes différentes. Cela a été très enrichissant pour moi. J’ai vécu à Dijon, Lyon, La Réunion, Paris, Los Angeles, au Maroc, pays dont je suis originaire… Puis je suis retourné à Lille où j’ai exercé pendant 16 ans auprès de mon « maître à penser et à opérer », le Pr Richard Assaker, qui a beaucoup développé la chirurgie mini-invasive (MAST : Minimal Access Spinal Technologies), ensemble de techniques visant réduire l’agression chirurgicale.
En 2003-2004, en complément de ma pratique de la neurochirurgie, je me suis spécialisé en chirurgie de la déformation rachidienne, qui est plus habituellement pratiquée par les chirurgiens orthopédistes. Je me suis formé avec le Dr Daniel Chopin, chirurgien orthopédiste à Berck, et en 2012 nous avons fondé une équipe commune de neuro-orthopédie, à Lille, pour opérer les déformations rachidiennes. Je suis parti de Lille fin 2016 pour m’installer à Pau.
Je suis spécialisé en chirurgie mini-invasive du rachis : la microchirurgie et /ou l’endoscopie pour le traitement d’une hernie discale ou d’une sténose canalaire, par exemple. Certaines ostéosynthèses du rachis sont aussi réalisées par technique mini-invasive.
Je suis spécialisé également en chirurgie de la déformation du rachis : la scoliose, qui est la plus connue du grand public, mais aussi les autres types de déformations comme le spondylolisthésis (glissement de vertèbres) ou la maladie de Scheuermann qui provoque des hypercyphoses chez les adolescents.
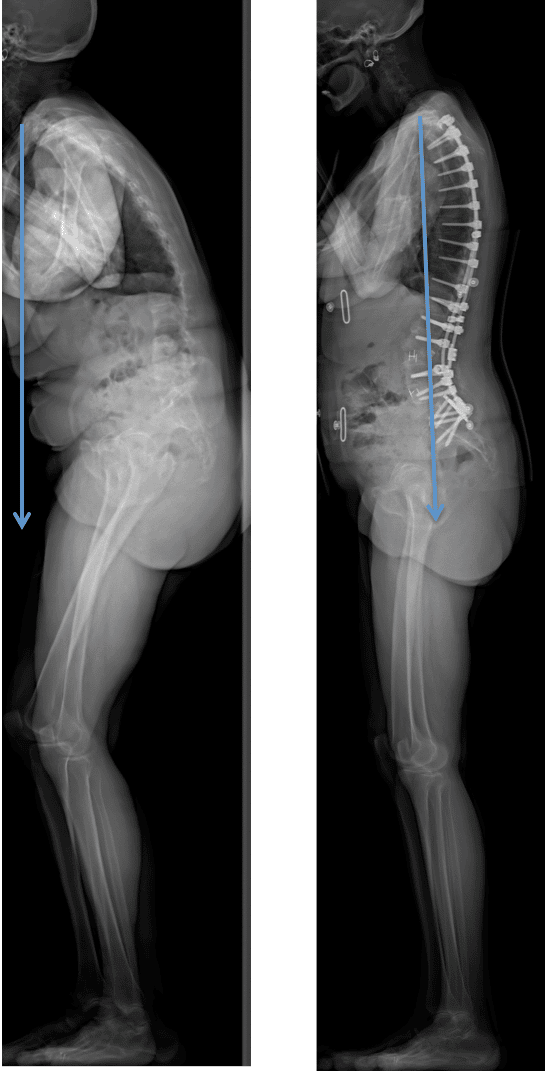
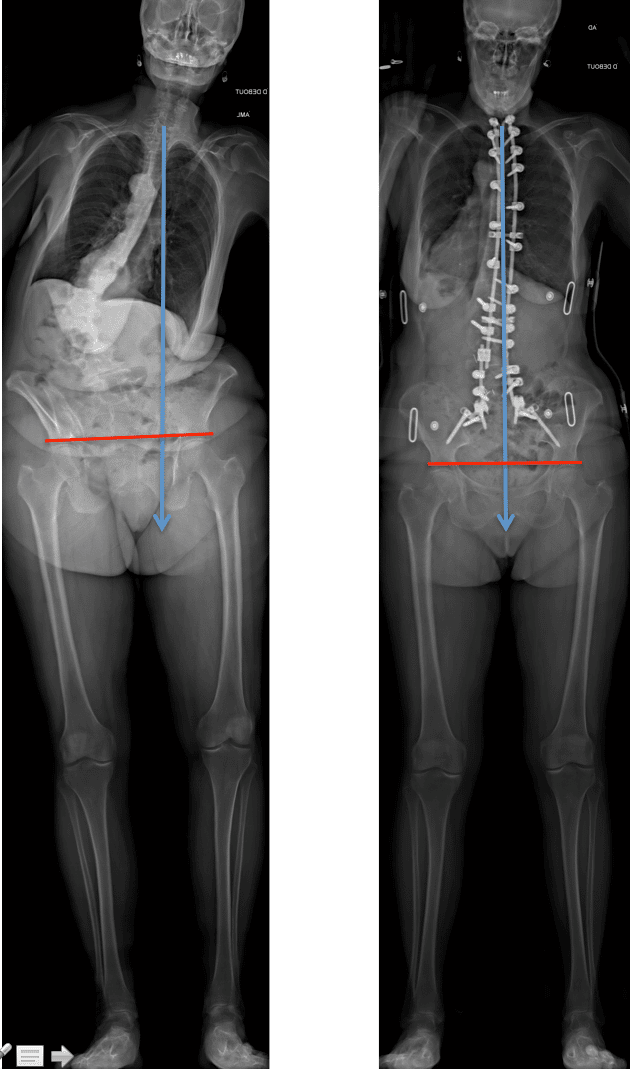
La chirurgie de la scoliose de l’adulte, et de la personne âgée en particulier, se développe de plus en plus. Il y a une vingtaine d’années, on n’opérait pas les personnes de 75 ans souffrant de scoliose. Aujourd’hui, les techniques chirurgicales et la qualité des implants nous permettent de pratiquer ces interventions avec des risques chirurgicaux peu importants.
Je pratique aussi la chirurgie de la lombalgie chronique, que j’intègre au cadre des déformations rachidiennes. En effet, il faut comprendre que certaines formes de dos sont plus ou moins résistantes aux déformations de la colonne ou à l’usure d’un disque : certaines vont s’adapter, d’autres vont avoir besoin d’un traitement chirurgical. C’est ce qu’on appelle l’équilibre sagittal, qui prend en compte la lordose lombaire, la cyphose thoracique, la forme du bassin, la compensation éventuelle par les articulations des membres inférieurs… En étudiant la forme initiale du dos, avant la maladie, et en tentant de restaurer cette forme, nous obtenons de bien meilleurs résultats. Tout cela est assez nouveau.
La chirurgie du crâne, quant à elle, comprend trois grands domaines : la traumatologie, les lésions tumorales et les pathologies vasculaires. Je pratique régulièrement les chirurgies crâniennes, et grâce à notre unité d’endoscopie chirurgicale, des maladies comme les adénomes hypophysaires peuvent bénéficier de ces interventions endoscopiques.
Pour les pathologies vasculaires du cerveau (anévrisme, malformation artérioveineuse…), nous traitons les situations d’urgence qui demandent une expertise en neurochirurgie. Les patients pour lesquels le traitement est endovasculaire ou non urgent sont transférés au CHU où ils sont pris en charge par des équipes neuro-endovasculaires.
Je suis membre de la Société française de chirurgie rachidienne (SFCR), de la Société française de neurochirurgie (SFNC), de la Société de neurochirurgie de langue française (SNCLF) et de la Société française des neurochirurgiens libéraux (SFNCL). J’ai été expert pour la HAS et je suis reviewer pour des revues spécialisées ainsi que pour les congrès des sociétés savantes françaises.
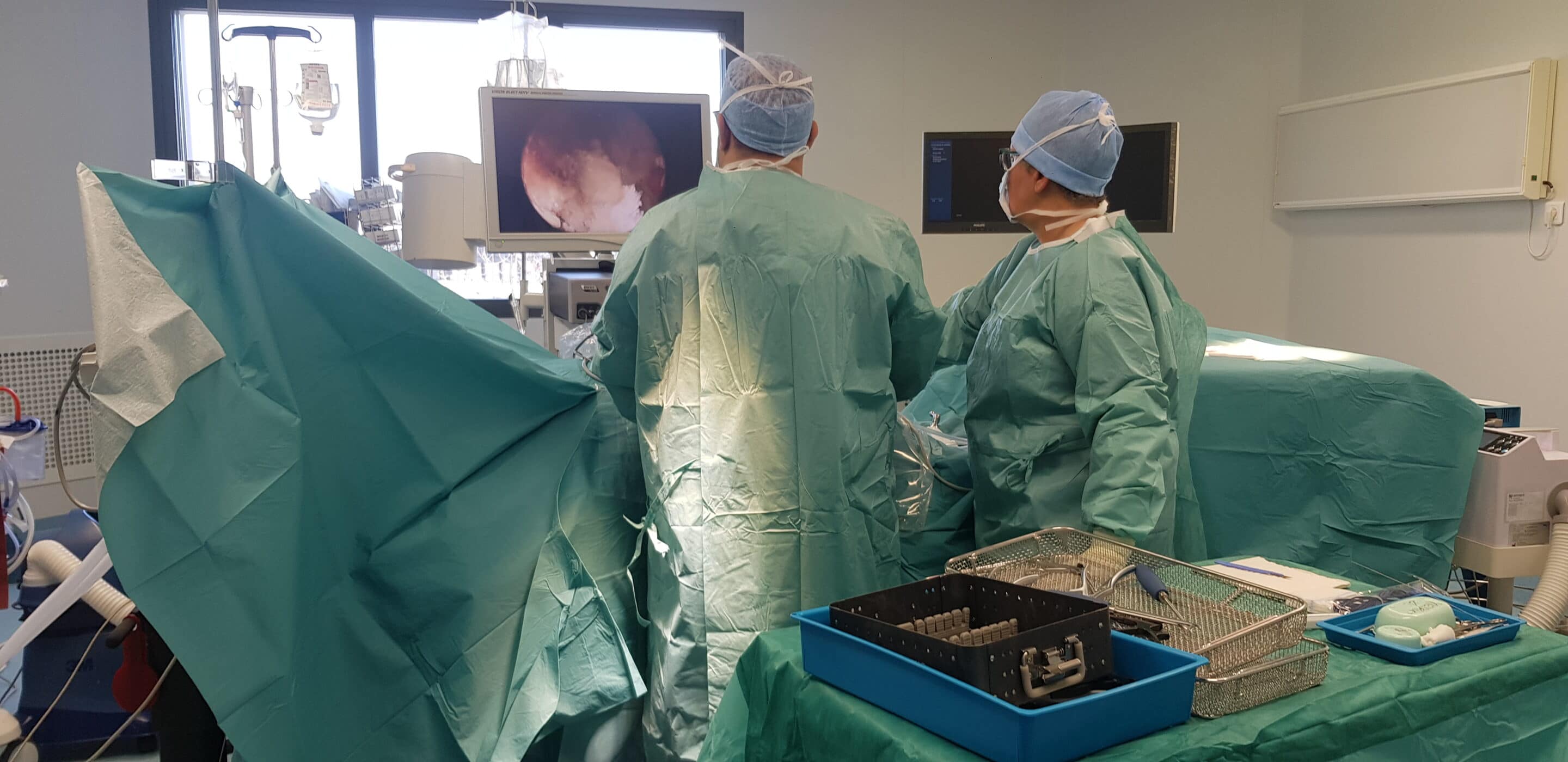
La chirurgie mini-invasive par voie antérieure (trans-abdominale) ou latérale permet de ne pas abîmer les muscles de la colonne vertébrale. Avec moins de lésions musculaires, la récupération fonctionnelle sera plus rapide. Pour remplacer un disque endommagé, par exemple, nous posons une cage (c’est-à-dire une cale non articulée dont l’angulation, décidée au préalable en fonction des examens d’imagerie, permet de corriger la déformation), ou une prothèse de disque lombaire chez les patients jeunes. C’est un vrai progrès : l’hospitalisation est de quelques jours seulement, la récupération est plus rapide, la douleur est moindre et les infections quasi inexistantes par ces voies antérieures.
Cette philosophie de moindre agressivité chirurgicale s’applique également aux interventions sur le cerveau et la moelle épinière.
Tout cela a permis de développer la chirurgie ambulatoire ou chirurgie à récupération rapide.
À la Clinique de Navarre, le patient est reçu par le neurochirurgien qui va l’opérer et nous tentons de faire en sorte qu’il voie systématiquement en consultation l’anesthésiste qui va l’endormir : c’est très important.
Le patient doit aussi être rassuré par la structure hospitalière : en termes de ressources humaines, de matériel, de conditions d’hospitalisation. Après l’intervention, il est accompagné pour l’aider à changer ses habitudes de vie si besoin. Pour cela, le travail d’équipe est fondamental : chirurgiens, anesthésistes, équipe paramédicale dont les kinésithérapeutes, etc.
Par ailleurs, la prise en charge de la douleur est une priorité. Avec l’équipe d’anesthésistes, nous avons développé la pose d’une péridurale d’analgésie en fin d’intervention chirurgicale, ce qui est encore peu répandu. Cela donne de très bons résultats : le patient ne souffre quasiment pas en suites postopératoires immédiates et il contrôle lui-même la dose d’analgésique nécessaire. La récupération est plus rapide, il y a moins de complications de décubitus car le lever est plus précoce, et les effets secondaires gênants de la morphine sont évités.
Pour la chirurgie de la déformation rachidienne, la robotique nous permettra à l’avenir de positionner de façon optimale des implants qui auront été, au préalable, précisément adaptés aux caractéristiques de l’emplacement. La navigation en trois dimensions et le scanner peropératoire permettront également des progrès considérables en facilitant le geste chirurgical.
Dans les toutes prochaines années, un scanner interventionnel avec un bras articulé robotisé sera certainement mis en place dans le service. Et cela correspond à notre volonté de sécuriser le parcours du patient et de lui apporter le meilleur traitement possible. Mais ce matériel est très coûteux.
La recherche sur l’interface cerveau-machine me passionne. Pour l’instant, les résultats sont confidentiels et il n’existe pas encore d’application pratique. Mais c’est une voie d’avenir qui permettra sans doute de traiter des handicaps graves comme la tétraplégie ou la paraplégie, ou certaines cécités…


Oui, beaucoup !
Je souhaite poursuivre le développement de la chirurgie endoscopique et mini-invasive. La microchirurgie est courante dans notre service, et depuis le début de cette année 2022, nous disposons de l’équipement nécessaire à la chirurgie endoscopique du rachis. L’endoscopie rachidienne est un progrès incontestable pour réduire encore l’agression chirurgicale. Elle permettra des chirurgies ambulatoires et une guérison rapide pour le patient.
La mise en place d’une unité « SOS Dos », avec l’arrivée du service d’urgences à la Polyclinique de Navarre, aura pour objectif de répondre rapidement à certaines situations de douleur aiguë (sciatique, lumbago…).
La chirurgie avec assistance robotisée représente un grand progrès également. Le positionnement d’implants rachidiens nécessite une grande précision. Plusieurs techniques dites de navigation ont été développées pour aider le chirurgien à placer au millimètre près des implants rachidiens comme des vis lors de la réalisation d’une arthrodèse ou d’une ostéosynthèse rachidienne. La technique la plus prometteuse à l’heure actuelle est celle d’une assistance robotisée… dispositif qui reste pour l’instant très coûteux.
Enfin, tous ces progrès s’intègrent dans un projet plus large de centre intégré regroupant le service de neurochirurgie et les activités de rééducation et de réhabilitation. Pour les chirurgies de déformation rachidienne, cela permettra de préparer les patients avant l’intervention et de les aider à s’adapter ensuite à leur nouveau dos. Cela aidera aussi les patients non éligibles à la chirurgie à prendre soin de leur dos en bénéficiant de conseils et d’un suivi « rééducatif ».
Un autre domaine de développement, à la Polyclinique de Navarre, sera la chirurgie vasculaire programmée, c’est-à-dire en dehors des situations d’urgence. Nous pourrons réaliser des bilans vasculaires complets et, selon le diagnostic, intervenir en neurochirurgie ou solliciter les radiologues vasculaires interventionnels que nous aurons sur site, pour une embolisation…
En tant que chirurgien, en tout cas, je peux vous dire ce dont j’ai besoin : du matériel adapté et des moyens techniques en quantité suffisante pour offrir au patient la meilleure qualité de traitement.
Il s’agit aussi de travailler en équipe multidisciplinaire et en collégialité : chirurgien, anesthésiste, équipe paramédicale, en bonne entente et avec l’équipe administrative. L’acte chirurgical ne suffit pas : pour que l’intervention soit réussie, il faut que les examens de radiologie, la préparation du patient, l’anesthésie, le matériel chirurgical, le pansement, l’éducation postopératoire, etc. soient aussi de qualité.
Certains patients imaginent que cette excellence médicale ne se trouve que dans les « grandes villes »… Il faut rappeler que les experts n’exercent pas seulement dans ces grandes villes… Et nous avons la chance, en France, d’avoir un haut niveau d’excellence médicale, qui est très homogène selon les régions et les établissements, contrairement à ce que l’on peut voir dans d’autres pays.
L’excellence médicale serait sans doute une bonne équation entre un haut niveau de technicité, un établissement haut de gamme, l’écoute et la compréhension des souhaits du patient.
Il est nécessaire aussi de continuer à progresser tout au long de son exercice, d’accepter de se former à de nouvelles techniques pour ne pas se scléroser dans une discipline en pleine évolution. Par exemple, je travaille avec en lien avec des laboratoires de Lyon, de Bordeaux et de Nîmes pour le développement de nouvelles techniques ou de nouveaux implants.
En collaboration avec des équipes de neurochirurgiens et d’orthopédistes de Grenoble et de Lyon, nous avons mis au point un matériel d’ostéosynthèse, dédié aux déformations rachidiennes de l’enfant à la personne très âgée. C’est un matériel innovant car il est polyvalent : il permet de réduire tous les types de déformations. Et il simplifie grandement les ré-interventions sur le même patient. Ce nouvel implant a été commercialisé en 2021 et nous en disposons à la Polyclinique de Navarre.


